2021 – 55. ÄGHE-Fortbildungstagung in Bamberg
Vergangene Veranstaltungen
„CED – chronisch-entzündliche Darmerkrankungen im Fokus der Naturheilkunde“
Gastgeber Univ.-Prof. Dr. med. Jost Langhorst
Stiftungslehrstuhl für Integrative Medizin der Universität Duisburg-Essen, Klinik für Integrative Medizin und Naturheilkunde, Sozialstiftung Bamberg
sozialstiftung-bamberg.de/klinikum-bamberg/kliniken-und-experten/klinik-fuer-integrative-medizin-und-naturheilkunde
TAGUNGSBERICHT
von Katharina May
Die 55. Fortbildungstagung der Ärztegesellschaft für Heilfasten und Ernährung fand am 27.11.2021 aufgrund der sich dynamisch entwickelnden pandemischen Lage ausschließlich online statt. Geplant war die Tagung im Klinikum am Bruderwald in Bamberg als Hybridveranstaltung. Leider musste das gesamte Programm kurzfristig auf das Online-Format umgestellt werden.
Dr. med. Eva Lischka, 1. Vorsitzende der ÄGHE, Klinik Buchinger-Wilhelmi, Überlingen, eröffnete die Tagung und begrüßte die Teilnehmer*innen. Sie bedauerte es sehr, dass die derzeitige Corona-Lage die Zusammenkunft in Präsenz nicht erlaubt, freute sich aber auf das spannende Programm mit vielen interessanten Vorträgen.
Geschichte und Therapiekonzept der Klinik für Integrative Medizin & Naturheilkunde Klinikum am Bruderwald
Naturheilkunde Klinikum am Bruderwald
Univ.-Prof. Dr. med. Jost Langhorst
Stiftungslehrstuhl für Integrative Medizin der Universität Duisburg-Essen, Klinik für Integrative Medizin und Naturheilkunde, Sozialstiftung Bamberg
Zunächst wurden die Teilnehmenden mitgenommen in die Geschichte und das Therapiekonzept der Klinik für Integrative Medizin & Naturheilkunde in Bamberg durch unseren virtuellen Gastgeber und Chefarzt der Klinik, Herrn Prof. Dr. Jost Langhorst. Eine Klinik wie diese entsteht aktuell nur circa alle 10 Jahre mit einem langen vorangehenden Prozess, bei dem sich fünf wichtige Puzzleteile zusammenfügen müssen. Vor allem benötigt man überzeugte Geschäftsführer*innen und Politiker*innen. Darüber hinaus müssen die Krankenkassen überzeugt werden, die Finanzierung der stationären Leistungen zu übernehmen. Ein weiteres Puzzleteil ist ein universitärer Lehrstuhl – im Falle von Bamberg geht dieser von der Universität Duisburg-Essen aus. Als letzten wichtigen Part benötigt es natürlich ein tolles Team, welches sich unter der Leitung von Herrn Prof. Dr. Langhorst fand, der als erfahrener Gastroenterologe und Naturheilkundler zuvor mehrere Jahre in der Klinik für Integrative Medizin in Essen als leitender Oberarzt tätig war.
Am 01.01.2019 begann die naturheilkundliche Versorgung mit 25 stationären Betten, einer Tagesklinik für chronische und onkologische Erkrankungen, einem Medizinischen Versorgungszentrum (MVZ) sowie einer Privatambulanz. Doch damit war es bei Weitem noch nicht geschafft: nun galt es, die anderen Chefärzt*innen von der neuen Klinik für Integrative Medizin zu überzeugen – dies gelingt am besten durch evidenzbasierte Medizin und den Hinweis auf das sehr hohe Interesse der Allgemeinbevölkerung an der Naturheilkunde: 70% der Bevölkerung über 16 Jahre haben eigene Erfahrungen mit Naturheilkunde (1). Die naturheilkundliche Strategie verfolgt das Konzept, den individuellen Patienten in seiner bio-psycho-sozialen Situation wahrzunehmen und gemäß Aaron Antonovsky das salutogenetische Prinzip mit seinen drei wesentlichen Bestandteilen Handhabbarkeit, Sinnhaftigkeit und Verstehbarkeit wirken zu lassen. Darüber hinaus ist die Naturheilkunde ein Querschnittsfach, wobei die Klinik für integrative Medizin Bamberg ein interdisziplinäres Konzept mit einem Team aus verschiedenen Fachärzt*innen verfolgt. Prof. Dr. Langhorst schilderte dies am Beispiel eines Patienten mit Reizdarm Syndrom und Hüftschmerzen. Während seines 10-tägigen Aufenthalts konnten beide Beschwerden deutlich verbessert werden.
Etwa 50-70% der chronischen Erkrankungen in unserer modernen, westlichen Gesellschaft sind lebensstilbedingt. Daraus ergeben sich zahlreiche Indikationen für die naturheilkundlichen, selbstwirksamen Therapien: Chronisch entzündliche Darmerkrankungen, Reizdarm, Chronische Polyarthritis, Erkrankungen des rheumatischen Formenkreises, chronische Schmerzerkrankungen, metabolisches Syndrom, Koronare Herzkrankheit, Lungenerkrankungen wie Asthma bronchiale und COPD aber auch das Post-Covid-Syndrom sowie onkologische Erkrankungen. Das Behandlungskonzept der Klinik für Integrative Medizin stellt die Konventionelle Medizin in das Zentrum, welche durch naturheilkundliche Selbsthilfestrategien und die Mind-Body Medizin ergänzt werden.
Die 5 Säulen der Naturheilkunde werden in Bamberg wie folgt umgesetzt:
• Hydrotherapie: Auflagen und Wickel werden nahezu täglich auf Station durchgeführt. Die Wasseranwendungen finden in der Klinik für physikalische Medizin statt.
• Ernährung: Heilfasten bildet eine der Grundlagen der stationären Versorgung. Zudem wird im Klinikum täglich frisch gekocht. Leider ist das Budget für Patientenernährung in Deutschland in der allgemeinen stationären Versorgung sehr gering.
• Bewegungstherapie: Bewegung findet in Form von Yoga und weiteren Bewegungseinheiten statt.
• Phytotherapie: Die Phytotherapie hat neben der täglichen stationären Anwendung auch einen wichtigen Stellenwert als Forschungsschwerpunkt.
• Mind-Body-Medicine/ Ordnungstherapie: Die Mind-Body-Medizin wird mit einem interdisziplinären Team aus Ökotropholog*innen, Psycholog*innen und Diplomsportler*innen und Gesundheitspädagog*innen umgesetzt.
Zudem wird mit erweiterten Naturheilverfahren wie zum Beispiel Schröpfen sowie Elementen aus der Traditionellen chinesischen Medizin und Ayurveda gearbeitet. Auch Forschung und Lehre sowie die Erarbeitung von Leitlinien werden in Bamberg großgeschrieben, wie wir in den weiteren Vorträgen von Herrn Prof. Dr. Langhorst noch sehen werden. Durch gute universitäre Lehre sowie das Bereitstellen von Famulatur- und bald auch PJ-Plätzen, soll die neue Generation an Mediziner*innen in die Naturheilkunde eingeführt werden.
Chronisch entzündliche Darmerkrankungen im Fokus der Naturheilkunde
Univ.-Prof. Dr. med. Jost Langhorst
Herr Prof. Dr. Langhorst fuhr direkt mit dem zweiten Vortrag fort, welcher das Leitthema der Tagung aufgriff: die chronisch entzündlichen Darmerkrankungen (CEDs) im Fokus der Naturheilkunde.
In der konventionellen Medizin gibt es medikamentöse Standards, an deren oberster Eskalationsstufe aktuell die „small molecules“ stehen. Sicherlich ein großer medizinischer Durchbruch, aber auch sehr teuer in der Patientenversorgung und mit einigen Nebenwirkungen verbunden.
Der Ansatz der Integrativen Medizin ist es, mit nicht pharmakotherapeutischen Maßnahmen die Leiden der Patient*innen zu verbessern. Sie stellt bei den Chronisch-entzündlichen Darmerkrankungen nicht nur eine Ergänzung, sondern vor allem eine weitere Therapieoption dar.
Die Entwicklung der Chronisch-entzündlichen Darmerkrankungen beginnt meist bereits während des Kindes- und Jugendalters, wobei vor allem Antibiotika einen großen Risikofaktor darstellen. Die Ätiologie der chronisch-entzündlichen Darmerkrankungen ist häufig multikausal: Das Darmmikrobiom, das Immunsystem, die genetische Prädisposition, der Lebensstil und die Umwelt spielen eine große Rolle (2). Da die CEDs multifaktoriell bedingt sind, gibt es auch viele Ansatzpunkte für naturheilkundliche Selbsthilfestrategien.
2005 gaben 52.4% der befragten CED Patient*innen an, bereits Homöopathie ausprobiert zu haben und 43.9% Phytotherapie. 91.7% der Befragten würden eine Kombination aus den naturheilkundlichen und konventionellen Verfahren innerhalb einer Klinik begrüßen, wobei sich aber nur 25% ausreichend über mögliche Therapiealternativen informiert fühlen (3).
Letztes Jahr wurde eine ähnliche Erhebung durchgeführt, wobei diese ergab, dass sich die Betroffenen vor allem begleitend zu sämtlichen Biologika naturheilkundliche Selbsthilfestrategien wünschten.
Dank Prof. Dr. Langhorsts Einsatz wurde dies nun auch in die Leitlinie für Colitis ulcerosa gebracht: Gemäß der Empfehlung 6.2.3 sollen die behandelnden Ärzt*innen mit den Patient*innen über ihre Gründe für die Anwendung komplementärmedizinischer Verfahren sprechen. Außerdem sollen sich – der Empfehlung 6.2.4 folgend – die Ärzt*innen über mögliche naturheilkundliche Therapien informieren (4).
Im letzten Teil seines Vortrags befasste Herr Prof. Dr. Langhorst sich noch mit einigen, aufgrund ihrer guten Evidenz, in der Leitlinie ausgewählten Therapieverfahren.
Akupunktur kann im leichten bis moderaten Schub komplementär zur konventionellen Therapie eingesetzt werden. Phytotherapeutisch haben sich Flohsamen, Myrrhe, Kamille, Curcuma als am wirksamsten gezeigt. Flohsamenschalen können in der remissionserhaltenden Behandlung eingesetzt werden. Zudem hat sich ein Kombinationspräparat aus Myrrhe, Kamille und Kaffekohle als gleichwirksam wie Mesalazin zur Remissionserhaltung zu einem Endpunkt nach einem Jahr erwiesen. Ein milder Schub kann manchmal bereits durch Heidelbeeren abgewehrt werden.
Ein weiterer großer Punkt ist Cannabis, welches bisher noch von etwa 50% der Patient*innen auf dem Schwarzmarkt erhalten wird. Es sollte ein dringender Wechsel zu medizinischem Cannabis stattfinden. Die Indikation hierfür stellen vor allem abdominelle Schmerzen sowie ein ausgeprägter und klinisch relevanter Appetitverlust dar, wobei es sich nicht zur Entzündungshemmung eignet.
Als weitere naturheilkundliche Selbsthilfestrategie empfahl Prof. Dr. Langhorst Kümmelöl- Auflagen (5).
Eine neue Studie bewies nun auch wissenschaftlich gut fundiert, dass eine höhere Aufnahme von tierischen, verarbeiteten Lebensmitteln, Alkohol und Zucker eine mikrobielle Umgebung begünstigt, die mit einem höheren Gehalt an intestinalen Entzündungsmarkern verbunden ist. Pflanzliche Lebensmittel sind assoziiert mit kurzkettigen Fettsäure-Produzenten (SCFA), dem mikrobiellen Metabolismus von Polysacchariden und einer geringeren Häufigkeit von proinflammatorischen Entzündungsmarkern (6). 80% der Patient*innen geben an, dass sie Diäten für einen wichtigen Bestandteil der Therapie halten und 40%, dass ihre Ernährungsweise mit ihren Symptomen korrelieren (7).
Auch über regelmäßige Bewegung lassen sich die Beschwerden von CEDs lindern. Yoga bei Colitis ulcerosa wirkt vor allem über die Stressreduktion (8). Dies ist jedoch nicht zu vernachlässigen, da 85% der befragten CED-Patient*innen angaben, dass eine bessere Stressbewältigung den Krankheitsverlauf positiv beeinflussen würde (3). Auch die Mind-Body-Medicine stellt somit einen wichtigen Bestandteil bei der naturheilkundlichen Behandlung von CEDs dar.
Als wichtiges Fazit zog Prof. Dr. Langhorst, dass die Naturheilkunde zwar nun in den Leitlinien verankert ist, aber noch in die flächendeckende, reale Patientenversorgung integriert werden muss.
Fasten, Ernährung, Mikrobiom: Lost in clinical translation?
Prof. Dr. med. Andreas Michalsen
Klinische Naturheilkunde, Charité – Universitätsmedizin Berlin und Immanuel Krankenhaus, Abt. für Naturheilkunde, Berlin-Wannsee
Danach folgte ein spannender Vortrag von Herrn Prof. Dr. Michalsen über den aktuellen Forschungsstand über das Mikrobiom und wie sich dieser in die klinische Anwendung übertragen lässt.
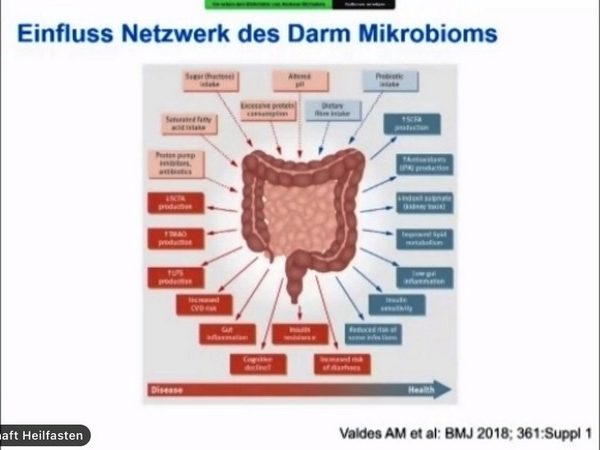
Das Mikrobiom jedes Einzelnen besteht aus etwa einer Billion Mikroben. Zum Vergleich: das humane Genom hat circa 23000 Gene, wobei unser Darm-Mikrobiom circa eine Million Gene aufweist. Wichtig ist zu verstehen, dass es bisher eigentlich noch keine Normwerte für das Mikrobiom gibt. Es besteht aber ein weitgehender wissenschaftlicher Konsens, dass je niedriger der ph-Wert ist, desto besser ist dies für den Darm. Zudem ist die Besiedlung mit den Bakterienstämmen Akkermansia, Bifidusbakterien und Faecalibacterium prausnitzii als positiv zu werten.
Die Transitzeit stellt einen wichtigen Faktor dar, da eine zu kurze sowie eine zu lange Transitzeit unvorteilhaft sind. Wichtig zu beachten ist, dass täglicher Stuhlgang nichts über Transitzeit aussagt. Prof. Dr. Michalsen empfahl stattdessen den „Rote Beete Test“!
Das Thema Mikrobiom ist äußerst komplex und weist Verbindungen zu sämtlichen Organsystemen auf (9). Aufgrund dieser Komplexität dauert es vermutlich auch noch einige Zeit, bis sich wirkliche therapeutische Konsequenzen ableiten lassen.
Fest steht auch, dass das Mikrobiom einen großen Einfluss auf Autoimmunerkrankungen hat: Der Schlüssel für viele verschiedene Autoimmunerkrankungen wie zum Beispiel Multiple Sklerose, Lupus erythematodes, Morbus Parkinson sowie Kollagenosen scheinen veränderte Mikrobiom-Interaktionen zu sein. Am Beispiel des systemischen Lupus erythematodes konnte gezeigt werden, dass verschiedenste Einflüsse wie die Genetik, Umwelteinflüsse, aber eben auch das Mikrobiom eine wichtige Rolle bei der Entstehung spielen. Eine sehr wichtige Aufgabe des Mikrobioms dabei ist es, die regulatorischen T-Zellen in Schach zu halten (10).
Spannend ist auch, dass die Chronobiologie ebenfalls eine Rolle für das Mikrobiom zu spielen scheint – wobei Unterbrechungen des Tagesrhythmus sich wohl grundsätzlich schlecht auswirken. Das Mikrobiom hat vermutlich einen eigenen Rhythmus und Störungen davon erhöhen das Risiko für die Entstehung eines Diabetes mellitus Typ 2 und Adipositas (11).
Neue Daten haben ergeben, dass man einen gestörten Rhythmus durch „time restricted eating“ wieder in die richtigen Bahnen bringen kann.
Welchen Einfluss das Mikrobiom auch über seine gebildeten Metabolite hat, wird dadurch deutlich, dass Lecithin über L-Carnitin zu TMAO metabolisiert wird und dadurch an der Entstehung von Atherosklerose beteiligt ist (12). Das Auto-Brewery Syndrom, wobei über Klebsiellen Ethanol gebildet wird, was wiederum das Risiko einer Fettleber erhöht, ist ein weiteres Beispiel für die Entstehung von Endotoxinen durch das Darmmikrobiom.
Wie kann man nun aber Mikrobiom-assoziierte Krankheiten therapieren oder gar vorbeugen? Generell verbessert sich die Mikrobiom-Zusammensetzung und ihre Funktion unter anderem durch Prä- und Probiotika, Bewegung und individualisierte Ernährung. Stuhltransplantationen sind im klinischen Setting selbstverständlich ebenfalls möglich.
Eine zielgerichtete Therapie kann durch Phagen, Bakterien sowie CRISPR/Cas erfolgen. (13). Dies geschieht aktuell aber überwiegend noch auf Forschungsniveau.
Das Mikrobiom ist zudem stark abhängig von der Umwelt: Mitglieder eines Haushalts wiesen viele Ähnlichkeiten in ihrem Mikrobiom auf, wobei andererseits auch deutliche regionale Unterschiede festgestellt werden konnten.
Die „DietFits“-Studie hat gezeigt, dass das Darmmikrobiom darüber hinaus auch ein Gedächtnis hat: Das Baseline-Mikrobiom ist nicht prädiktiv für eine gelungene Gewichtsabnahme und eine Diät mit konsekutiver Gewichtsabnahme führt auch zu spezifischen Änderungen des Mikrobiom nach 3 Monaten. ABER: Das Mikrobiom weist eine gewisse Resilienz auf, sodass trotz beibehaltener Diät nach 12 Monaten wieder das Ausgangsprofil vorliegt. Dies kann man zusammenfassen als „Microbiome based memory of obesity“ (14). Aktuell kann man diese Resilienz noch nicht über Therapieansätze durchbrechen.
Wie Fasten sich auf das Darmmikrobiom auswirkt, ist auch noch weitestgehend unerforscht. Eine Studie zeigt, dass Fasten das Mikrobiom präkonditioniert, sodass die nachfolgende Nahrung einen positiven Einfluss auf den Blutdruck hat (15). Prof. Dr. Michalsen ließ die Überlegung anklingen, ob Fasten gegebenenfalls einen Hormesis Effekt auf die Darmschleimhaut und das Mikrobiom hat.
Die Schlussfolgerung von Herrn Prof. Dr. Michalsen war, dass die Zukunft vermutlich in personalisierter Ernährung liegt, wobei er zu bedenken gab, dass bisher eine persönliche Mikrobiomsequenzierung noch keine klinische Relevanz hat.
Aus den Fragen des Publikums ergaben sich noch die Empfehlungen sich ballaststoffreich zu ernähren und jeden Bissen 30-mal zu kauen. Zudem möge man doch gerne fermentierte Nahrungsmittel zu sich nehmen, was eine natürliche Aufnahme von Mikroben darstellt.
Abschließend blieb zu sagen, welch ein großes und spannendes Feld das Mikrobiom für weitere Forschung sei: Medizin als Wissenschaft ist ständig im Fluss!
Aktuelle BARRIERE-Forschung: Die Laser-MikroENDOskopie
Univ.-Prof. Dr. med. Jost Langhorst
Stiftungslehrstuhl für Integrative Medizin der Universität Duisburg-Essen, Klinik für Integrative Medizin und Naturheilkunde, Sozialstiftung Bamberg
Auch wenn es bei den Chirurg*innen und den konventionell ausgerichteten Gastroenterolog*innen nur langsam ankommt, wie wichtig die Ernährung für unsere Darmgesundheit ist, gibt es immer mehr spannende und aussagekräftige Forschung hierzu.
Professor Langhorst stellte zunächst eine zweiarmige Studie aus der gastroenterologischen Pädiatrie vor. Untersucht wurden 74 Kinder und Jugendliche mit leicht bis mittelgradig aktivem M. Crohn. Die eine Gruppe erhielt eine Formuladiät verbunden mit einer Ausschlussdiät– es sollten also Fette, Weizen, Milchprodukte, rotes Fleisch, Emulgatoren, Maltodextrin und Carrageen weggelassen werden. Die andere Gruppe folgte nur der Formuladiät. Das Ergebnis der Studie war deutlich: Bei der Gruppe mit Formuladiät kombiniert mit einer partiellen Ausschlussdiät zeigte sich eine Quote von 75,6% an steroidfreier Remission, während diese in der Gruppe, welche ausschließlich die Formuladiät erhielt, nur 45,1% betrug (p=0.01) (16).
Anschließend stellte Herr Professor Langhorst die konfokale Lasermikroendoskopie (CLE) vor. Diese kommt zur Diagnostik eines Leaky gut – also einer gestörten Barriere mit niedriggradiger Entzündungsaktivität im Magen- und Darmbereich zum Einsatz.
Anhand dieser Technik erfolgt eine funktionelle mikroskopische Untersuchung mit 1000-facher Vergrößerung durch ein flexibles Mikroskop zur Diagnostik einer atypischen Allergie.
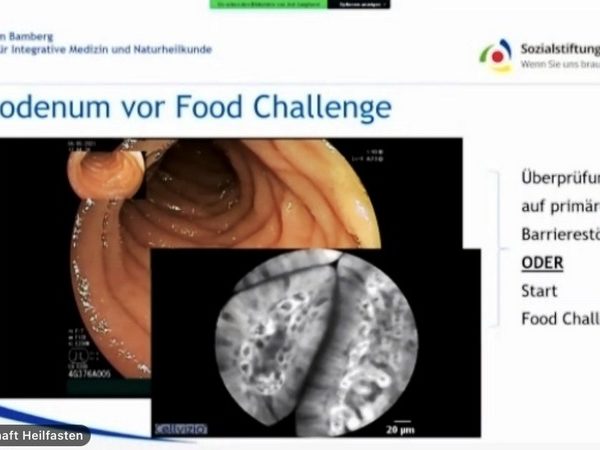
Das CLE stellt die Zellarchitektur der Darmschleimhaut in Echtzeit dar, sodass Veränderungen der intestinalen Permeabilität durch die sogenannte „Food challenge“ sichtbar werden.
Zunächst muss eine makroskopisch sichtbare Entzündung durch eine herkömmliche Endoskopie ausgeschlossen werden. Ist dies erfolgt, kommt das CLE zum Einsatz: Als erster Schritt wird eine primäre Barrierestörung mittels Fluoreszenzgabe ausgeschlossen. Wenn die primäre Barriere intakt ist, kann man zum zweiten Schritt übergehen und das Vorliegen einer atypischen Allergie mit einer daraus folgenden sekundären Barrierestörung untersuchen. Es werden nacheinander Hühnereiweiß, Soja, Kuhmilch, Hefe und Weizen appliziert. Bei einer sekundären Barrierestörung kommt es zu einer Störung auf zellulärer Ebene: Es kommt zum „cell shedding“ – es entstehen Lücken, sodass Kontrastmittel hindurchtreten kann, was man über das flexible endoskopische Mikroskop beobachten kann.
Die bisherigen Ergebnisse aus Bamberg sind vielversprechend: 86 Patient*innen mit CEDs und Reizdarm wurden bislang untersucht. Nur 38% davon hatten keine Barrierestörung, 32,5% wiesen eine primäre Barrierestörung und 29% eine sekundäre Barrierestörung (klassischerweise durch Weizen, Hefe und Milch ausgelöst) auf. Von den Colitis ulcerosa Patient*innen hatten 42% eine Barrierestörung, bei Morbus Crohn 72% und bei Reizdarm 63%.
Professor Langhorsts Hypothese war, dass eine primäre Barrierestörung vermutlich positiv durch die Ernährung beeinflussbar ist, während eine sekundäre Barrierestörung eher genetischer Genese ist und man daher eine Auslassdiät ausprobieren sollte.
Bisher stellt die konfokale Lasermikroendoskopie noch keine Krankenkassenleistung dar und kommt nur im Rahmen der Forschung an 5 Zentren deutschlandweit zum Einsatz.
100 Jahre ketogene Diät
Dr.med. Rainer Stange
Charité – Universitätsmedizin Berlin und Immanuel Krankenhaus, Abt. für Naturheilkunde, Berlin-Wannsee
Herr Dr. Stange nahm uns mit in die Geschichte der ketogenen Ernährung. Bereits die alten Griechen wussten, dass Hungern die Epilepsie verbessern kann. Für die antikanzerogene und antiepileptische Wirkung spielt vor allem der hemmende Einfluss auf den „mTOR-Signaltransduktionsweg“ eine wesentliche Rolle als molekularbiologische Grundlage, welcher unter anderem die Proteinsynthese und das Zellwachstum anregt. Die ketogene Ernährung erfreut sich auch aktuell noch großer Popularität, was Dr. Stange anhand diverser Buchneuerscheinungen zu diesem Thema illustrierte.
Problematisch ist, dass die Basis einer ketogenen Ernährung meist durch Fleisch, fette Milch und insgesamt hauptsächlich tierische Produkte gebildet wird, was weitere gravierende gesundheitliche Probleme verursachen kann. Eine pflanzenbasierte, ketogene Ernährung ist schwierig und funktioniert nur durch eine hohe Zufuhr pflanzlicher Öle.
Für eine ketogene Diät benötigt man ein Fett-zu-Kohlenhydrate-Verhältnis von 4:1 bis 5:1. In absoluten Zahlen entspricht dies einer absoluten Kohlenhydrataufnahme von weniger als 20g/Tag. Eine physiologische Ketose findet sich beim Menschen während der Stillzeit, was vermutlich bei der Reifung des Zentralen Nervensystems von großer Bedeutung ist.
Wenn man sich als nicht Typ-1 Diabetiker in eine „Hunger-Ketose“ begibt, liegt diese bei etwa 3,0-6,0 mmol/l. Im Vergleich dazu liegt die Konzentration von Ketonkörpern bei einer Ketoazidose zwischen 15,0-25,0 mmol/l. Es ist also nahezu unmöglich, für nicht Typ-1-Diabetiker*innen in eine Ketoazidose zu rutschen.
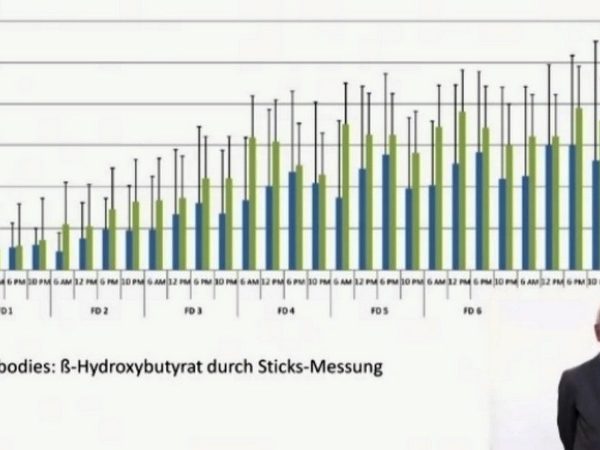
Herr Dr. Stange stellte eine Studie vor, die untersuchte, in welchem Ausmaß Ketone gebildet werden können. Dafür folgten 12 gesunde Freiwillige einer strengen ketogenen Ernährung über 6 Wochen.
Es wurde festgestellt, dass der Ketongehalt auch nach 6 Wochen nicht über 0.7 mmol/l (17) steigt. Im Fasten werden deutlich höhere Ketonkonzentrationen von bis zu 3.5 mmol/l erreicht.
Außerdem stellte Herr Dr. Stange die Folgeergebnisse einer Studie vor, die die Ketonkörperkonzentrationen bei Typ-1-Diabetikern untersuchte. Die ersten Ergebnisse hiervon wurden bereits auf der ÄGHE-Tagung 2019 präsentiert. Die Glucosekonzentration war bei den Diabetiker*innen undulierender und nahm weniger ab als bei der gesunden Kontrollgruppe. Interessanterweise wiesen die Nicht-Diabetiker*innen höhere Ketonkörperkonzentrationen auf als die Diabetiker*innen. Dieses Phänomen lag aber vermutlich an den Insulinpumpen, die die Diabetiker*innen trugen. Die eigentliche Fragestellung, ob Typ-1-Diabetiker*innen unter medizinischer Aufsicht sicher fasten können, konnte aber positiv beantwortet werden (18).
Die große Frage zu ketogener Ernährung bei Tumorerkrankungen bleibt weiterhin offen, da die Datenlage bisher so unklar ist, dass sich hieraus noch keine klinischen Empfehlungen ableiten lassen. Auch nach 100 Jahren ketogener Ernährung bleiben also noch genügend Fragen offen!
Fasten und pflanzenbasierte Ernährung bei rheumatoider Arthritis – eine randomisierte kontrollierte 2-armige Interventionsstudie
randomisierte kontrollierte 2-armige Interventionsstudie
Anika Hartmann
Klinik für Dermatologie, Venerologie und Allergologie, Charité Campus Benjamin Franklin, Universitätsmedizin Berlin
Frau Anika Hartmann stellte ihre Promotionsarbeit, eine randomisierte, kontrollierte Studie zu Fasten bei rheumatoider Arthritis (kurz: „NutriFast“) vor.
Bisher liegen vor allem Forschungsergebnisse zum kurzfristigen klinischen Benefit von Fasten bei rheumatoider Ernährung vor. Darüber hinaus ist ebenfalls belegt, dass pflanzenbasierte Ernährung die Krankheitsaktivität der rheumatoiden Arthritis positiv beeinflusst. Das Studiendesign von „NutriFast“ sah den Vergleich von zwei Armen vor: Die erste Gruppe fastete 7 Tage nach Buchinger und ernährte sich im Anschluss über 11 Wochen pflanzenbasiert. Die zweite Gruppe folgte 12 Wochen einer antientzündlichen Diät nach den Empfehlungen der Deutschen Gesellschaft für Ernährung (DGE). Die Visiten fanden zur Baseline, zu Tag 7 sowie in Woche 6 und 12 statt, ergänzt um ein Follow-Up nach 6 Monaten. Es wurden 53 Proband*innen (mit einem Frauenanteil von über 90%) randomisiert mit 3 early-dropouts und jeweils 25 Teilnehmer*innen pro Gruppe. Der Frauenanteil betrug über 90%. Den primären Endpunkt stellte der „health assessment questionnaire“ (HAQ) nach 12 Wochen dar (19).
Die Studienergebnisse werden 2022 publiziert. Als Fazit lässt sich schließen, dass sowohl Fasten mit anschließender pflanzenbasierter Ernährung als auch die Ernährung nach DGE-Richtlinien die Krankheitsaktivität der rheumatoiden Arthritis reduzieren kann. Zum primären Endpunkt nach 3 Monaten konnten keine wesentlichen Unterschiede festgestellt werden, wobei der Fasteneffekt bereits nach 7 Tagen einsetzt. Der fehlende Gruppenunterschied zum primären Endpunkt kam für das Forscher*innenteam recht überraschend. Frau Hartmanns vorsichtige Interpretation war, dass die Richtlinien der DGE zur Ernährung bei rheumatoider Arthritis vermutlich bereits sehr streng im Studiensetting umgesetzt wurden oder die Proband*innen sich bereits vor Studienteilnahme überwiegend vegetarisch ernährten. Die Auswertungen von Ernährungsdaten, Zytometrie, Metabolomics und Mikrobiomuntersuchungen der Studie stehen noch aus.
Fallbeispiele zur Fastentherapie
Dr. med. Eva Lischka
1. Vorsitzende der ÄGHE, Klinik Buchinger-Wilhelmi, Überlingen
Dr. med. Martha Ritzmann-Widderich
Praxis für Naturheilverfahren und Ernährungsmedizin, Rottweil
Frau Dr. Lischka stellte interessante Patient*innenfälle aus der Klinik Buchinger-Wilhelmi vor. Beginnend mit einer Patientin, die bereits auf der letzten Tagung vorgestellt wurde: Eine 71-jährige Schulleiterin im Ruhestand, die im Juni 2021 für 17 Tage fastete. Hintergrund war ein Long-Covid-Syndrom mit klinisch führender Anosmie. Im November 2021, also 5 Monate nach dem Aufenthalt in der Buchinger-Wilhelmi-Klinik und 1,75 Jahre nach ihrer Covid-Infektion zeigte sich das Riechvermögen weiter bessernd, aber noch nicht vollständig wiederhergestellt. Die Kurzatmigkeit und die andauernde Müdigkeit waren verschwunden.
Im Anschluss wurde ein 54-jähriger Geschäftsinhaber mit Colitis Ulcerosa und Diabetes Mellitus Typ 2 vorgestellt. Er profitierte durch die Fastentherapie bereits nach dem zweiten Fasten stark. Der Diabetes mellitus gilt nun als geheilt und der HbA1c befindet sich im Normbereich. Unter Entyvio sowie einer begleitenden konsequenten Lebensstilveränderung leidet der Patient nicht mehr an Darmbeschwerden.
Eine 82-jährige Kinderkrankenschwester, die vor allem unter einer schweren idiopathischen Neuropathie leidet, konnte durch lange Fastenzeiten (während des 3. Aufenthaltes 23 Tage) eine sehr gute Besserung ihrer Schmerzen erzielen.
Ein 48-jähriger Unternehmer im Finanzwesen kam für einen ersten Aufenthalt im August 2021 aufgrund eines Morbus Crohn sowie einer stark ausgeprägten Fatigue-Symptomatik seit seiner Covid-Infektion im April 2021. Im August 2021 fastete er 6 Tage, nahm 5kg Gewicht ab und begann mit körperlichem Training. Auf Nachfrage im Oktober 2021 gab der Patient an, dass seine körperliche Leistungsfähigkeit wieder vollständig wiederhergestellt ist und sich der Entzündungsstatus seines M.Crohn deutlich verbessert hat.
Außerdem wurde eine 53-jährige Sportlehrerin mit Postcovid Syndrom vorgestellt, die im Oktober 2021 6 Tage fastete. Bei Entlassung verspürte die Patientin einen deutlichen Leistungs- und Energiegewinn sowie ein verbessertes Atemvolumen.
Frau Dr. Lischka schloss mit einem Zitat von Otto Buchinger zur „Via regia“: Der königliche Weg zur Heilung chronischer Krankheiten sei das mehrwöchige Heilfasten.
Eine Teilnehmerin ließ die Frage aufkommen, ob Heilfasten auch für geriatrische Patient*innen durchführbar ist und was man dabei eventuell beachten muss. Frau Dr. Lischka berichtete von ihren guten Erfahrungen von Quark mit Leinöl und frisch gepressten Karottensaft. Leichte Physiotherapie mit körperlich schonendem Training hilft dabei, die Muskulatur der geriatrischen Patient*innen zu kräftigen.
Sie berichtete auch von einer neuen Untersuchung, bei der gezeigt wurde, dass beim Fasten die Muskulatur geschont wird, ihre Leistungsfähigkeit sogar gestärkt werden kann (20).
Als Letztes präsentierte Frau Dr Ritzmann-Widderich wieder spannende Fälle aus ihrer ambulanten Praxis.
Sie stellte eine 22-jährige Frau vor, die seit 2017 an einer Colitis Ulcerosa leidet. Zunächst halfen die Medikamente gut, bis sich ihr Zustand verschlechterte. 2019 fastete sie zum ersten Mal und führte währenddessen eine Darmsanierung per Hydro-Colon-Therapie durch. Parallel stellte sie ihre Ernährung auf antientzündliche, basenbetonte und pro-prebiotische Kost um, wodurch sie Mesalazin absetzen konnte. Im Verlauf kam es leider zu Prüfungsstress, was ihre Symptomatik verschlechterte, sodass sie kurzfristig wieder Mesalazin und Budesonid einnehmen musste. Daraufhin fastete sie selbstständig und passte ihre Ernährung wieder an, sodass sie aktuell keine Medikamente mehr einnehmen muss. Nun fastet sie jedes Jahr und benötigt weiterhin keine Medikamente.
Eine 41-jährige Patientin, die seit 2004 an Morbus Crohn und Colitis ulcerosa leidet, erlitt „normalerweise“ jedes Jahr einen Schub mit blutigen Durchfällen, welcher immer mit Mesalazin und Corticoiden therapiert wurde. 2017 fastete sie das erste Mal mit einer gleichzeitigen Darmsanierung sowie einer Ernährungsumstellung. Nun fastet sie jedes Jahr selbstständig und hatte seither ebenfalls keine neuen Schübe mehr.
Als letztes stellte Frau Dr. Ritzmann-Widderich ihren „Katastrophendiabetiker“ vor, einen 51-jährigen Mann, der seit 12 Jahren an einem Diabetes leidet, welcher bereits ein beginnendes Makulaödem hervorrief. Zu Beginn wies er einen HbA1c von 12.9mg/dl auf, welcher durch eine Formuladiät auf 7.1mg/dl gesenkt werden konnte. 3 Monate später lag dieser wieder bei 9.2mg/dl, was mit einer depressiven Verstimmung einherging. Daraufhin schickte Frau Dr. Ritzmann-Widderich ihn für 3 Wochen in eine Fastenklinik. Das Makulaödem konnte durch das Fasten verbessert und der HbA1c-Wert deutlich gesenkt werden. Ein Jahr später war das Sehvermögen wieder deutlich schlechter und der HbA1c bei 12.6mg/dl. Der Patient schlief viel, zeigte sich inaktiv und depressiv. Fasten wollte er nun nicht. Im September 2020 begann er auf Vorschlag von Frau Dr. Ritzmann-Widderich mit einer ketogenen Diät. Bereits einen Monat später hatte er einen Hba1c von 8.4mg/dl. Aktuell wollte er eigentlich gerne wieder fasten, aber da der Kreatinin-Wert nun bei 2.2mg/dl liegt, verwies Frau Dr. Ritzmann-Widderich ihn an einen Nephrologen. Wenn die Nierenwerte besser werden, kann er wieder ambulant fasten. Frau Dr. Ritzmann-Widderich empfiehlt ein ambulantes Fasten nur bis zu einem Kreatinin-Wert von circa 1.5 mg/dl.
Zum Abschluss berichtete Frau Dr. Ritzmann-Widderich noch, wie sie aktuell ihre Fastengruppe in hybrid mit einer 2G-plus Regelung für die Anwesenden durchführt. Dank eines Beamers und einer Kamera, die sich immer zu dem Sprechenden dreht, funktioniert dies ganz gut. Sie ermutigte alle Teilnehmenden – die es noch nicht sind – Fastenbegleiter*innen beziehungsweise -leiter*innen zu werden, um das Fasten an die Patient*innen zu bringen, da man so schnell sehr deutliche Effekte durch diese selbstwirksame Therapieform sehen kann.
Schlussworte
Frau Dr. Lischka schloss die Tagung mit einem großen Dank an die Referent*innen, das Technik- und das Moderator*innen-Team. Sie hofft, dass die nächste Tagung in Überlingen 17./18. Juni 2022 wieder in Präsenz stattfinden kann und lud alle Teilnehmenden ganz herzlich dazu ein.
Referenzen
1. Langhorst J. [Task Force – «Naturheilkunde und Komplementärmedizin in medizinischen Leitlinien»]. Forsch Komplementmed. 2016;23(3):170-3. doi:10.1159/000447078
2. Rogler G, Vavricka S. Exposome in IBD: recent insights in environmental factors that influence the onset and course of IBD. Inflamm Bowel Dis. 2015;21(2):400-8. doi:10.1097/mib.0000000000000229
3. Langhorst J, Elsenbruch S, Mueller T, et al. Comparison of 4 neutrophil-derived proteins in feces as indicators of disease activity in ulcerative colitis. Inflamm Bowel Dis. 2005;11(12):1085-91. doi:10.1097/01.mib.0000187980.08686.18
4. Kucharzik T, Dignass AU, Atreya R, et al. Aktualisierte S3-Leitlinie Colitis ulcerosa – Living Guideline. Z Gastroenterol. 2020;58(12):e241-e326.
5. Lauche R, Janzen A, Lüdtke R, Cramer H, Dobos G, Langhorst J. Efficacy of Caraway Oil Poultices in Treating Irritable Bowel Syndrome–A Randomized Controlled Cross-Over Trial. Digestion. 2015;92(1):22-31. doi:10.1159/000398790
6. Bolte LA, Vich Vila A, Imhann F, et al. Long-term dietary patterns are associated with pro-inflammatory and anti-inflammatory features of the gut microbiome. Gut. 2021;70(7):1287-98. doi:10.1136/gutjnl-2020-322670
7. Kakodkar S, Mutlu EA. Diet as a Therapeutic Option for Adult Inflammatory Bowel Disease. Gastroenterol Clin North Am. 2017;46(4):745-67. doi:10.1016/j.gtc.2017.08.016
8. Cramer H, Schäfer M, Schöls M, et al. Randomised clinical trial: yoga vs written self-care advice for ulcerative colitis. Aliment Pharmacol Ther. 2017;45(11):1379-89. doi:10.1111/apt.14062
9. Valdes AM, Walter J, Segal E, Spector TD. Role of the gut microbiota in nutrition and health. Bmj. 2018;361:k2179. doi:10.1136/bmj.k2179
10. Ruff WE, Greiling TM, Kriegel MA. Host-microbiota interactions in immune-mediated diseases. Nat Rev Microbiol. 2020;18(9):521-38. doi:10.1038/s41579-020-0367-2
11. Thaiss CA, Zeevi D, Levy M, et al. Transkingdom control of microbiota diurnal oscillations promotes metabolic homeostasis. Cell. 2014;159(3):514-29. doi:10.1016/j.cell.2014.09.048
12. Ivashkin VT, Kashukh YA. [Impact of L-carnitine and phosphatidylcholine containing products on the proatherogenic metabolite TMAO production and gut microbiome changes in patients with coronary artery disease]. Vopr Pitan. 2019;88(4):25-33. doi:10.24411/0042-8833-2019-10038
13. Fan Y, Pedersen O. Gut microbiota in human metabolic health and disease. Nat Rev Microbiol. 2021;19(1):55-71. doi:10.1038/s41579-020-0433-9
14. Fragiadakis GK, Wastyk HC, Robinson JL, Sonnenburg ED, Sonnenburg JL, Gardner CD. Long-term dietary intervention reveals resilience of the gut microbiota despite changes in diet and weight. Am J Clin Nutr. 2020;111(6):1127-36. doi:10.1093/ajcn/nqaa046
15. Maifeld A, Bartolomaeus H, Löber U, et al. Fasting alters the gut microbiome reducing blood pressure and body weight in metabolic syndrome patients. Nat Commun. 2021;12(1):1970. doi:10.1038/s41467-021-22097-0
16. Levine A, Wine E, Assa A, et al. Crohn’s Disease Exclusion Diet Plus Partial Enteral Nutrition Induces Sustained Remission in a Randomized Controlled Trial. Gastroenterology. 2019;157(2):440-50.e8. doi:10.1053/j.gastro.2019.04.021
17. Urbain P, Bertz H. Monitoring for compliance with a ketogenic diet: what is the best time of day to test for urinary ketosis? Nutr Metab (Lond). 2016;13:77. doi:10.1186/s12986-016-0136-4
18. Berger B, Jenetzky E, Köblös D, et al. Seven-day fasting as a multimodal complex intervention for adults with type 1 diabetes: Feasibility, benefit and safety in a controlled pilot study. Nutrition. 2021;86:111169. doi:10.1016/j.nut.2021.111169
19. Hartmann AM, Dell’Oro M, Kessler CS, et al. Efficacy of therapeutic fasting and plant-based diet in patients with rheumatoid arthritis (NutriFast): study protocol for a randomised controlled clinical trial. BMJ Open. 2021;11(8):e047758. doi:10.1136/bmjopen-2020-047758
20. Laurens C, Grundler F, Damiot A, et al. Is muscle and protein loss relevant in long-term fasting in healthy men? A prospective trial on physiological adaptations. Journal of Cachexia, Sarcopenia and Muscle.n/a(n/a). doi:https://doi.org/10.1002/jcsm.12766
NUR ONLINE!
Die Präsenztagung wurde aufgrund der Pandemielage abgesagt. Die Tagung finden Online statt.
TAGUNGSPROGRAMM
09.45 Eintreffen der Teilnehmer / Online Check-In
10.00 Begrüßung und Grußworte – Dr. Eva Lischka
10.10 Begrüßung und Grußworte – Geschichte und Therapiekonzept der Klinik für Integrative Medizin & Naturheilkunde Klinikum am Bruderwald – Prof. Jost Langhorst
10.25 CED – chronisch-entzündliche Darmerkrankungen im Fokus der Naturheilkunde – Jost Langhorst
11.00 Fasten, Ernährung, Mikrobiom: Lost in clinical translation? – Prof. Andreas Michalsen
11.45 Pause
12.05 Aktuelle BARRIERE-Forschung: Die Laser-MikroENDOskopie – Prof. Jost Langhorst
12.45 Mittagspause
14.00 100 Jahre ketogene Diät: Was nun? – Dr. Rainer Stange
14.45 Fasten und pflanzenbasierte Ernährung bei rheumatoider Arthritis – eine randomisierte kontrollierte 2-armige Interventionsstudie – Dr. Anika Hartmann
15.15 Fallbeispiele zur Fastentherapie – Dr. Eva Lischka (16 Min), Dr. Martha Ritzmann-Widderich (15 Min)
16.00 Schlussworte – Dr. Eva Lischka
16.05 Tagungsende
REFERENTEN
Prof. Dr.med. Andreas Michalsen | Klinische Naturheilkunde, Charité – Universitätsmedizin Berlin und Immanuel Krankenhaus, Abt. f. Naturheilkunde, Berlin-Wannsee |naturheilkunde.immanuel.de
Dr.med. Anika Hartmann | Klinik für Dermatologie, Venerologie und Allergologie, Charité Campus Benjamin Franklin, Universitätsmedizin Berlin
Dr.med. Daniela Liebscher | Charité – Universitätsmedizin Berlin und Immanuel Krankenhaus, Abt. f. Naturheilkunde, Berlin-Wannsee |naturheilkunde.immanuel.de
Dr.med. Eva Lischka | 1. Vorsitzende der ÄGHE, Klinik Buchinger-Wilhelmi, Überlingen |buchinger-wilhelmi.com
Prof. Dr.med. Jost Langhorst | Klinik für Integrative Medizin & Naturheilkunde, Sozialstiftung Bamberg, Klinikum am Bruderwald |sozialstiftung-bamberg.de
Dr.med. Martha Ritzmann-Widderich | Praxis für Naturheilverfahren und Ernährungsmedizin, Rottweil |praxis-widderich.de
Dr.med. Rainer Stange | Charité – Universitätsmedizin Berlin und Immanuel Krankenhaus, Abt. f. Naturheilkunde, Berlin-Wannsee |naturheilkunde.immanuel.de
GEBÜHREN
Tagungsgebühren inkl. Tagungsverpflegung bzw. Online-Technik-Pauschale
- € 50,- für ÄGHE-Mitglieder
- € 75,- für Ermäßigt/Studenten
- € 90,- für Nicht-Mitglieder
- Die Tagungsgebühr ist auf eine Mitgliedschaft anrechenbar.
Aufgrund neuer Hygieneregeln gibt es keine Tageskasse. Es können keine Barbeträge angenommen werden. Eine Teilnahme Präsenz/Online ist nur möglich, wenn die Tagungsgebühr vor Tagungsbeginn eingegangen ist. - Bankverbindung: Sparkasse Bodensee
- BLZ 69050001 – Kto-Nr 1024520
- IBAN: DE50 6905 0001 0001 024520 – BIC: SOLADES1KNZ
- Stichwort „Bamberg 2021“
ANMELDEN
Online-Teilnahme: Sie erhalten einen separaten Zugang per Email zugesendet